Autor/a: A. Modi y C. Kovacs Community-acquired pneumonia: Strategies for triage and treatment
PUNTOS CLAVE
|
Introducción
Mientras los médicos han tratado la neumonía durante siglos, cada etapa del proceso de toma de decisiones clínicas aún plantea desafíos, desde determinar el entorno de atención más adecuado para un paciente con sospecha de neumonía hasta planificar el seguimiento después de la finalización del antibiótico. Con los años, los médicos han sido testigos del advenimiento de nuevas terapias médicas y respiratorias, así como del desarrollo de resistencia a los antibióticos en el tratamiento de esta infección común.
Los pacientes hospitalizados con neumonía se dividen en 2 categorías: aquellos con neumonía adquirida en la comunidad (NAC), y aquellos que desarrollan neumonía adquirida en el hospital o asociada al respirador mientras ya están hospitalizados.
Cada población de pacientes se enfrenta a exposiciones únicas de organismos y, por lo tanto, las pruebas de diagnóstico recomendadas, los regímenes de tratamiento empírico y los objetivos para la prevención de infecciones varían.
Este artículo revisa las pautas de la Sociedad de Enfermedades Infecciosas de América (IDSA) y la American Thoracic Society (ATS) 1 e interpreta estudios recientes para abordar las preguntas que surgen específicamente en el tratamiento hospitalario de la NAC.
Estratificación de riesgo de neumonía adquirida en la comunidad
Las pautas IDSA / ATS 2019 1 enfatizan la importancia de determinar primero qué nivel de atención al paciente se necesita: ¿Es apropiado el tratamiento ambulatorio o el paciente necesita ser ingresado en el hospital, o incluso en la unidad de cuidados intensivos?
La clasificación adecuada puede prevenir el estrés en el paciente y el sistema de atención de salud asociado con la subestimación o sobreestimación de la gravedad de la enfermedad.
Los pacientes con alto riesgo de muerte cuya agudeza no se aprecia completamente se enfrentan a un apoyo inadecuado, mientras que los ingresados a pesar del bajo riesgo de muerte pueden estar sujetos innecesariamente a los riesgos del entorno hospitalario, como infecciones de organismos resistentes a múltiples medicamentos asociados con la atención médica.
Las calculadoras de riesgo se usan de manera rutinaria para ayudar a los médicos a evaluar a sus pacientes en la práctica diaria, aunque no se han validado específicamente para predecir la necesidad de ingreso.
CURB-65 es una calculadora simple basada en 5 factores de riesgo. Los pacientes reciben 1 punto cada uno para confusion, nitrógeno ureico en sangre (BUN) elevado, aumento de la frecuencia respiratoria, baja presión arterial, y la edad mayor o igual a 65 años; cuanto mayor es el puntaje total, mayor es el riesgo de mortalidad a 30 días.
Según la IDSA / ATS, los pacientes con puntajes de 0 o 1 pueden ser tratados como pacientes ambulatorios, aquellos con puntajes de 2 deben ser ingresados en el hospital y aquellos con puntajes de 3, 4 o 5 necesitan atención en la unidad de cuidados intensivos. (Nota del editor: podrá encontrar una versión en línea de dicha calculadora haciendo un clic aquí)
Una versión abreviada de esta calculadora, CRB-65, permite la estratificación del riesgo de pacientes ambulatorios sin trabajo de laboratorio. 1
El Índice de gravedad de la neumonía incorpora 20 factores de riesgo para ubicar a los pacientes en 5 clases correlacionadas con el riesgo de mortalidad 5.
Los autores sugieren el manejo ambulatorio para aquellos en las clases I o II y el manejo hospitalario para aquellos en las clases de riesgo IV y V. Los pacientes en la clase III pueden ser tratados de forma segura en un entorno ambulatorio con el apoyo adecuado o en una unidad de observación para pacientes hospitalizados. (N. del E.: haciendo clic aquí contará con una versión en castellano de esta herramienta)
Si bien CURB-65 puede ser mejor en entornos clínicos ocupados, ya que es una escala de estratificación de riesgo más corta para CAP, las directrices IDSA / ATS 2019 prefieren el Índice de gravedad de la neumonía, ya que se ha estudiado y validado más ampliamente. 1
Las pautas IDSA / ATS enumeran un conjunto separado de criterios mayores y menores para definir la "neumonía grave" para determinar qué pacientes con sospecha de NAC merecen cuidados intensivos. 1 Se requieren al menos 1 de los criterios principales o al menos 3 de los criterios menores para el diagnóstico de neumonía grave (ver tabla a continuación).

Una revisión retrospectiva de más de 1.800 pacientes encontró que el 45% de los pacientes que tenían NAC de "bajo riesgo" según el Índice de gravedad de la neumonía fueron ingresados. 7 Los pacientes con deterioro cognitivo, enfermedad coronaria, diabetes mellitus, enfermedad pulmonar, opacidades radiográficas multilobulares, oxigenoterapia domiciliaria, uso de corticosteroides o uso de antibióticos antes de la presentación tenían mayores probabilidades de hospitalización.
Los autores destacan que el juicio clínico debe aplicarse a los resultados de cualquiera de estas calculadoras para clasificar adecuadamente a los pacientes con neumonía.
Diagnóstico de neumonía adquirida de la comunidad
Después de someter a un paciente con sospecha de NAC al nivel de atención más seguro, se pueden usar varios métodos radiográficos y de laboratorio para verificar el diagnóstico e identificar el organismo más probable responsable de la infección en curso.
Se requieren radiografías de tórax con infiltrados demostrables para diagnosticar la NAC y distinguirla de la infección del tracto respiratorio superior. 1
Se pueden asociar diferentes organismos con patrones de infiltración característicos, que a menudo se manifiestan dentro de las 12 horas posteriores al inicio de los síntomas:
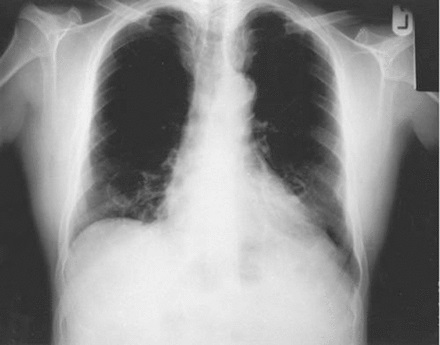
Neumonía focal no segmentaria o lobular (fig. 1)
Las neumonías bacterianas típicas causadas por organismos como Streptococcus pneumoniae tienden a manifestarse con una opacidad del espacio aéreo en 1 segmento o lóbulo, aunque el uso de antibióticos puede alterar su fisiopatología para crear un patrón de opacidad en parches y multilobular.
Figura 1.Neumonía focal lobular.
Bronconeumonía multifocal o neumonía lobular
Las bronconeumonias, caracterizadas de manera similar por un patrón irregular, son causadas más comúnmente por Staphylococcus aureus , Haemophilus influenzae y hongos. 8
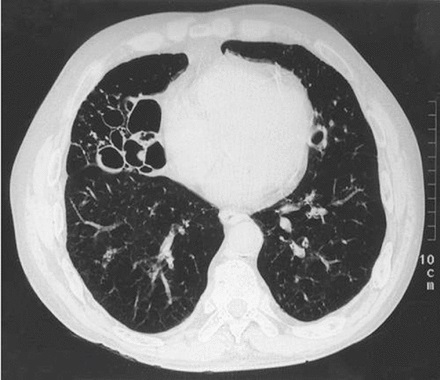
Neumonía "intersticial" focal o difusa (fig. 2)
Los organismos bacterianos atípicos, incluidos Legionella pneumophila , Mycoplasma pneumoniae y Chlamydophila pneumoniae, con frecuencia involucran las bases pulmonares en un patrón reticulonodular difuso, bilateral, pero pueden comenzar como opacidades lobulares aisladas en la radiografía de tórax. 9 Los organismos virales también se asocian con afectación pulmonar difusa y bilateral.
Figura 2.Neumonía intersticial difusa.
La identificación radiográfica temprana de complicaciones pulmonares, como derrames pleurales o lesiones cavitantes, puede proporcionar más pistas sobre el organismo causal y permitir una intervención oportuna. 9
¿Qué tan precisa es la radiografía de tórax?
La utilidad de las radiografías de tórax en el diagnóstico de NAC está sujeta a la variabilidad interobservador, con algunos estudios que citan el 65% de precisión en el diagnóstico de neumonía viral, el 67% en el diagnóstico de neumonía bacteriana y ninguna confiabilidad estadística para diferenciar las neumonías bacterianas de las no bacterianas.
Microbiología
Se debe recopilar una historia social exhaustiva de cada paciente con sospecha de NAC para detectar posibles exposiciones laborales, de viaje o endémicas. Esto guiará las pruebas microbiológicas y el tratamiento antibiótico empírico.
Por ejemplo, los pacientes que se presentan durante la temporada de gripe o con exposiciones conocidas a las aves de corral en áreas de brotes de influenza anteriores deben ser examinados para detectar influenza A y B con un hisopo nasofaríngeo.
El aislamiento de un organismo específico en pacientes ambulatorios con NAC puede no ser necesario, pero se recomienda para guiar la reducción de los regímenes empíricos de antibióticos. 1 Antes del tratamiento, se debe realizar tinción de Gram y cultivo en pacientes capaces de expectorar adecuadamente una muestra de buena calidad o bien mediante aspirado endotraqueal en pacientes intubados.
Los pacientes que cumplen los criterios para la neumonía grave según lo definido por las directrices IDSA / ATS merecen cultivos de sangre y esputo, así como pruebas de antígeno urinario para L pneumophila y S. pneumoniae. 1
Prueba de procalcitonina
Las pruebas de procalcitonina pueden ayudar a diferenciar los patógenos virales de los bacterianos en pacientes ingresados por NAC, evitando el uso de antibióticos innecesarios y permitiendo una rápida reducción de la terapia empírica de manera más efectiva que el juicio clínico solo. 13
Si bien cualquier neumonía infecciosa puede precipitar elevaciones de este biomarcador sérico, las bacterias típicas tienden a producir niveles más altos de procalcitonina que las bacterias o virus atípicos. 14
Las citocinas, asociadas con infecciones bacterianas, aumentan la liberación de procalcitonina, mientras que los interferones, asociados con infecciones virales, inhiben la liberación de procalcitonina. Sin embargo, este biomarcador no es perfecto y no se elevará hasta en un 23% de las infecciones bacterianas típicas. 14
Por esta razón, los autores afirman que la procalcitonina no debe reemplazar el juicio clínico al guiar la decisión de iniciar la terapia antimicrobiana para pacientes con sospecha de NAC, pero puede usarse junto con el juicio clínico para reducir la terapia.
En pacientes cuyas historias clínicas sugieran causas alternativas de dificultad respiratoria o mejoría con terapias administradas concomitantemente como la diuresis, una procalcitonina negativa puede ayudar a guiar la interrupción de los antibióticos.
Por otro lado, en pacientes con Influenza probada por PCR, una procalcitonina elevada puede sugerir la continuación de los antibióticos para tratar la sobreinfección bacteriana.
Manejo de la NAC
Antibioticoterapia
La selección de antibióticos antes de identificar un patógeno causal debe ser realizada en base a los factores de riesgo y el grado de enfermedad del paciente.

La doxiciclina puede usarse como una alternativa al macrólido o la fluoroquinolona respiratoria para cubrir organismos atípicos como Chlamydia pneumoniae, Legionella pneumophila y Mycoplasma pneumoniae en pacientes con QTc prolongado. En pacientes alérgicos a la penicilina, el aztreonam debe usarse en combinación con un aminoglucósido y una fluoroquinolona respiratoria.
Los pacientes que pueden haber estado expuestos a la influenza o que tienen antecedentes de uso de drogas inyectables o enfermedad pulmonar estructural o que tienen un absceso pulmonar, infiltrados cavitarios u obstrucción endobronquial también merecen cobertura contra S. aureus resistente a la meticilina (MRSA) adquirido en la comunidad con vancomicina o linezolid.

Si se identifica un organismo por cultivo, PCR o serología, el régimen antibiótico empírico debe adaptarse a este organismo.
El cribado de MRSA en fosas nasales se puede utilizar de manera confiable para guiar regímenes antimicrobianos empíricos y dirigidos; los pacientes que comenzaron a tomar vancomicina o linezolid en función de los factores de riesgo mencionados anteriormente pueden reducirse de forma segura sobre la base de un hisopo nasal negativo. 15
El antígeno urinario neumocócico tiene un valor predictivo negativo igualmente confiable y también se puede usar para reducir la terapia antimicrobiana empírica. 16
En caso de que la evaluación microbiológica no identifique un organismo causal, los factores de riesgo individuales del paciente que se enumeran anteriormente se deben considerar en la terapia de reducción gradual a un régimen final con cobertura para MRSA, Pseudomonas aeruginosa o patógenos atípicos, según se indique.
La neumonía por Pseudomonas se ha asociado con un mayor riesgo de mortalidad y recaída que la neumonía causada por otros patógenos.
Las pautas IDSA / ATS recomiendan no utilizar corticosteroides para el tratamiento, excepto en pacientes con shock séptico refractario.
Gestión posterior
Los pacientes que son hemodinámicamente estables, que pueden ingerir medicamentos de manera segura y tienen un tracto gastrointestinal normal pueden ser dados de alta en terapia oral sin esperar a observar la respuesta clínica.
Los antibióticos deben administrarse durante al menos 5 días, aunque pueden ser necesarios períodos más prolongados en pacientes inmunocomprometidos o en aquellos con complicaciones pulmonares o extrapulmonares. 1
Una consulta con infectología puede ser beneficiosa si se anticipa la terapia antibiótica intravenosa a largo plazo o si el paciente se deteriora progresivamente con la terapia antimicrobiana basada en las guías.
Puede ser necesaria una consulta con neumonología para la broncoscopia para obtener muestras respiratorias profundas, especialmente si el paciente está empeorando clínicamente y el patógeno causante permanece sin identificar.
Los autores reconocen que el rendimiento de las muestras de broncoscopia y lavado broncoalveolar se reduce con una mayor duración de la terapia con antibióticos, pero creen que en el contexto del empeoramiento clínico a pesar de los antibióticos, el lavado broncoalveolar puede ayudar a identificar con éxito patógenos resistentes a múltiples fármacos o atípicos que pueden no ser cubiertos por el régimen antibiótico en curso.
La consulta con neumonología también está indicada para pacientes con complicaciones de neumonía, como empiema, que requieren intervención de procedimiento.
Conclusiones de los autores
|